
شماره ۱۱۳۶
مردی ۶۲ساله، مبتلا به سارکوئیدوز و دوبینی جدید و ضعف
پزشکی امروز
مردی ۶۲ ساله، مبتلا به سارکوئیدوز و بیماری قلبی، بهدلیل بروز دوبینی و ضعف در بیمارستان بستریشد. این بیمار تقریباً تا ۲هفته پیشاز پذیرش که دچار تهوع، سرگیجه، زنگزدن گوش و عدمتعادل بههنگام راهرفتن شده بود، در وضعیت سلامت مناسبی قرارداشت. نشانههای یادشده با تب نیز همراه بودند. ۵روز پیشاز پذیرش، عفونتتنفسی همراه با نشانههای آن در گوشداخلی تشخیصداده شد و سپس نشانههای بیماری برای مدت زمان کوتاهی کاهشیافت. ۳روز پیشاز پذیرش در بیمارستان، بیمار ساعت4صبح ازخواب بیدارشده و متوجه کاهش کنترل ماهیچههای خود شده بود که این وضعیت در بازوهای بیمار شدیدتر از ساقهای او بود و دستهایش نیز میلرزید. برای اینکه بتواند دست خود را بهسمت عینکش درازکند، مجبور بود شدیداً تمرکزکند و حرکات خود را آهسته انجامدهد. بلندشدن برایش سخت بود و نمیتوانست راهبرود. بنابراین در بیمارستان دیگری پذیرششد و طی معاینات متوالی، مشخصشد که دچار ضعف نوسانی بازو و نارساگویی(Dysarthria) است که طی آزمایشهای مکرر گاهیاوقات از شدت آن کم میشد. نتایج شمارش تعداد گویچههای خونی کامل (CBC)، شمارش افتراقی گلبولهایسفید و نرخ رسوب گلبولهایقرمز (ESR) نرمالبوده و ازطرفی سطوح الکترولیت، گلوکز و پروتئین واکنشکننده سی(CRP) در خون بیمار نیز نرمال بود. نتایج آزمایشات عملکرد کبد و کلیههای بیمار نیز طبیعی بود. تصاویر رادیوگرافی سینه بیمار، نشاندهنده تجمع مایع کم در فضای جنبی دوطرف بدون تراکم بافتی یا پنوموتوراکس بود. نتایج توموگرافی رایانهای (CT) از سر بیمار که بدون استفاده از مواد کنتراستزا استفادهشد و همچنین نتایج CT آنژیوگرافی سر و گردن نرمالبود. مایع مغزی نخاعی (CSF) که ازطریق پونکسیون لومبر بهدستآمد، حاوی ۴گلبولقرمز و ۱۸۸گلبولسفید درهر میلیمترمکعب بود و میزان لمفوسیتها، نوتروفیلها و مونوسیتها بهترتیب۸۸، ۵ و۷ درصد بود. سایر نتایج آزمایشها هنوز مشخصنشده بود. نتایج الکترومیوگرافی نیز نرمال گزارششد. از آنتیبیوتیکها و پردنیزون برای درمان بیمار استفادهگردید. درطول مدت بستری، بیمار دچار دوبینی افقی(Horizontal diplopia) شد که با پوشاندن یکیاز چشمها ازبینمیرفت. در عصر روز سوم، بیمار دچار تعریق و تبولرز شدیدو روز بعد نیز به این بیمارستان منتقلشد.
بیمار هنگام پذیرش در بیمارستان از دوبینی، رعشه (Tremor) (که بیشتر در بازوها حسمیشد تا پاها و هنگامیکه از اندامهای خود استفاده میکرد تشدیدمیشد)، افزایش تکررادرار، تعرقشبانه و تبولرز شکایتداشت و کرختی بدن، سوزنسوزنشدن اندام، درد، سردرد، سفتیگردن، تنگینفس، تهوع، استفراغ، بیرونروی (Diarrhoea) یا تظاهراتپوستی را عنواننکرده بود. طی ۴سال گذشته نشانههای نارساییقلبی در او تشدیدشده بود و ۱۶ماه پیشاز پذیرش در بیمارستان و پساز ارزیابی توسط توموگرافی صدور پوزیترون(PET) تشخیص سارکوئیدوز قلبی درمورد وی دادهشده بود. تصاویر CTاسکن قفسهسینه بیمار نیز نشاندهنده افزایش جذب فلوئورودیاکسیگلوکز در گرههای لنفاوی سینه و شکم بیمار بود. بررسی آسیبشناختی بافت بهدستآمده ازطریق مدیاستینوسکوپی، نشاندهنده گرانولومهای بههمپیوسته غیرنکروزان (Confluent, non necrotizing granulomas) با هیالینیزاسیون وسیع بود. رنگآمیزی با نقره و اسیدفست نیز هیچ ارگانیسمی را آشکارنکرد. بیمار از ۱۶تا۱۲ماه پیشاز پذیرش در بیمارستان، بهمدت ۴ماه پردنیزون دریافتکرده بود. ۴ماه قبلاز پذیرش نیز دوره درمان ۴ماههای با پردنیزون و متوترکسات آغازگشته و اندکی قبلاز آغاز نشانهها به پایان رسیده بود. بیمار همچنین از چربیبالای خون، بیماری عروق کرونر (بههمراه استنتگذاری)، نارسایی احتقانی قلبی، بلوک کامل قلبی، آریتمی بطنی (که برای درمان آن یک دفیبریلاتور بازگرداننده ریتم [Cardio verter-defibrillator] کاشتنی دریافتکرده بود)، آسم خفیف و آلرژی (از دوران کودکی) و رینیت آلرژیک رنجمیبرد و اخیراً نیز تحتجراحی دندان قرارگرفته و بههمیندلیل بهمدت ۷روز آنتیبیوتیکهای نامشخصی را مصرفکرده بود. درمانهای مورداستفاده بیمار نیز عبارت بودند از: کولهکلسیفرول، دوکسازوسین، آتورواستاتین، سوتالول، آسپیرین با دوز کم، اسیدفولیک، مولتیویتامین، فلوتیکازون استنشاقی، اِنوکساپارین (زیرجلدی) و درصورتنیاز، ایپراتروپیوم استنشاقی و نیتروگلیسرین (زیرزبانی). بهعلاوه، واکسن انفلوآنزای فصلی سال مربوطه را نیز دریافتکرده بود. او با همسر خود زندگیمیکرد و در ادارهای مشغول بهکار بود. او الکل مصرفنمیکرد، سیگارنمیکشید و از موادمخدر نیز استفادهنمیکرد. در سابقه خانوادگی؛ مادر او بیشاز ۹۰سال سن داشت و نرخ بالای رسوب گلبولقرمز درمورد وی گزارش شده بود که برای درمان آن پردنیزون دریافتمینمود. پدرش نیز دارای سابقه سکتهمغزی درگذشته بوده و خواهر و برادرهای سالمی داشت.
بیمار در زمان آزمایش هوشیار بود و به آزمایش تمایل نشانمیداد. دمای بدن او در زمان معاینه ۳۶/۲درجه سانتیگراد، فشارخون ۹۳/۵۳mm Hg، ضربانقلب ۷۵ضربه دردقیقه، تعداد تنفس ۱۸بار دردقیقه و میزان اشباع اکسیژن خون درهنگام تنفس هوای محیط ۹۳درصد (Oxygen saturation 93%) بود. بیمار دچار نقص حافظه ضمنی (Episodic memory) و دشواری در به یادآوری بخشهای مختلف سابقهپزشکی اخیر خود بود. مردمکهای چشم بیمار گرد بودند و دربرابر نور واکنش نشانمیدادند (بهطوریکه قطر آنها از ۳میلیمتر به ۲میلیمتر میرسید). حرکات خارجچشمی کاملی داشت و هیچ نشانی از حرکت غیرارادی کرهچشم یا حرکات جهشی وجود نداشت. او در تمام جهتها دچار دوبینی افقی و پلک راستش نیز اندکی دچار افتادگی بود. رعشه گونهها درهنگام لبخندزدن بیمار قابلمشاهده بود و همچنین نمیتوانست لُپهای خود را بادکند. نتایج آزمایش اعصاب جمجمهای نیز نرمال بود، هرچند که اولین عصب جمجمهای مورد آزمایش قرارنگرفت. آزمایشهای حرکتی نشاندهنده میوکلونوس عضلات بازو، بدون لرزش و یا سفتی چرخ دندانهدار بود. امتیاز توان انگشتهای دستچپ بیمار درهنگام بازکردن انگشتها ۴+ (از ۵) و در حالت عادی نیز ۵ از۵ بود. حساسیت به لمس نیز بهطور خفیف مشاهدهشد. امتیاز واکنشهای تاندونی عمیق(DTR) 1+ بود و این واکنشهای تاندونی در محل عضلات سهسر، دوسر، براکیو رادیالیس دستها و عضلاتچهارسر و گاستروکنمیوس پاها متقارن بود. واکنشهای نامفهومی(Mute) در هردوکف پا مشاهده شد. در آزمایش انگشت تا بینی، لرزش شدید بازوها در هنگام بازبودن چشمان بیمار مشاهدهشد اما زمانیکه چشمها بسته بود، لرزش کمتری قابلمشاهده بود. حرکات متناوب سریع بیمار نرمال و نتایج آزمایش کشیدن پاشنه تا روی ساق پا و آزمایش معکوسسازی نیز نرمال بود. شیوه راهرفتن و گامبرداشتن بیمار موردآزمایش قرارنگرفت. سطوح تروپونینT در خون بیمار نرمال و نتایج آنالیز ادرار و تستهای عملکرد کلیوی نیز نرمال بودند. نتایج سایر آزمایشها در جدول1 نشانداده شدهاند. کشتخون و ادرار بیمار انجامشد. یک دوز سفپیم(Cefepime) و بعداز آن نیز سفتریاکسون، وانکومایسین و آمپیسیلین دریافتکرد. داروهای قلب و برونکودیلاتور نیز مورد استفاده قرارگرفتند.
بیمار در اولین روز حضور خود در بیمارستان، دچار حالتتهوع و استفراغ شد و دمای بدن بیمار تا ۳۸/۸درجه سانتیگراد افزایشیافت. معاینات نورولوژیک متوالی نیز در ابتدا حاکیاز افزایش خوابآلودگی، کاهش هوشیاری ، کاهش تمایل و توان تحریکشدن، کاهش پاسخهای کلامی و تکلم غیرروان بود و نشانی از نارساگویی یا اشکال بلع نیز وجود نداشت. دوبینی، افتادگی پلکراست و نیستاگموس چندوجهی سریع در حالت اولیه (یعنی هنگامیکه بیمار بهجلو نگاهمیکرد) در بیمار مشاهده شد اما نشانی از سختی قفایی وجود نداشت. آزمایشهای سیتولوژیکCSF که ازطریق پونکسیون نخاعی انجامشد، نشاندهنده افزایش شمار لنفوسیتها و بقایای پروتئینی بود. نتایج سایر آزمایشها در جدول۱ آمدهاست. رنگآمیزی گرم نمونه خلط بیمار نشاندهنده عدموجود گلبولهایسفید، تعداد متوسط سلولهای مخاطی فلسی و فلور مختلط بود. در کشتهای خلط باکتریهای میلهای گرم منفی رودهای بهمقدار بسیار کم و کاندیدا آلبیکانس و آسپرژیلوس فومیگاتوس بههمراه فلورای نرمال مشاهده شد. کشتهای خونی و ادرار بیمار نیز استریل بود. درجه حرارت تا ۴۰/۱درجه سانتیگراد بالارفت و در دومین روز بستری آسیکلوویر نیز به داروهای تجویزشده اضافهشد. در سومین روز بستری، مصرف گلوکوکورتیکوئید برای فشارخون پایین بیمار آغازشد. بیمار در چهارمینروز بستری دچار هیپوناترمی و ضعفعمومی پیشرونده شد و تب نیز همچنان ادامه داشت.

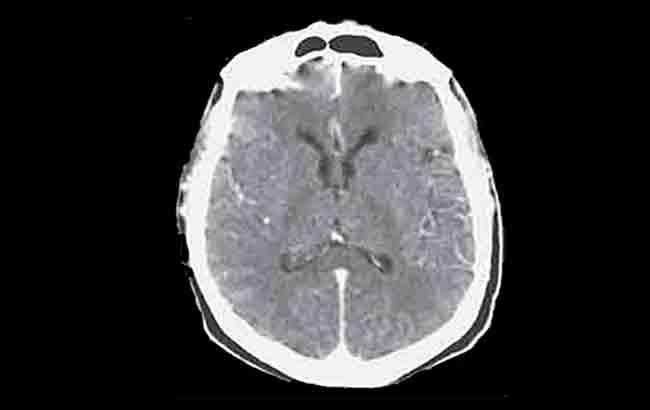
در چهارمین روز بستری، توموگرافی رایانهای با کنتراست (CT) از سر بیمار انجامشد که نتایج آن نرمال بود (تصویرCT .(A اسکن با کنتراستی که ۵روز بعد انجامشد، نشاندهنده افاسمان شیاری بهطور منتشر و کاهش تراکم ماده سفید بود که حاکیاز آماس و ورم مغز (تصویرB) بودند. افزایش تشدید لپتومننژیال و اندازه بطنها نیز مشهود بود. در دهمینروز بستری، CTاسکن سربیمار بدوناستفاده از مواد کنتراست تکرارشد که نتایج آن نشاندهنده امحاء شیارها و پیشرفت کاهش تراکم ماده خاکستری و سفید بود. محو(Blurring) محل اتصال مواد خاکستری و سفید (تصویرC) نیز در نتایج مشاهدهشد.
تصاویرCT سر بیمار در چهارمین روز بستری (که قبل و بعد از مصرف درون وریدی ماده کنتراستزا به دست آمد) با توجه به سن بیمار نرمال بود.
آزمایش ایمونوفلورسانس آنتیبادیهای آنتینوتروفیل سیتوپلاسمایی منفی بودند. الکتروانسفالوگرافی پرتابل بیمار نشاندهنده ریتمیک فعالیت دلتای ریتمیک بهطور منتشر و امواج ۳مرحلهای دوطرفه بود و روند دلتا/تتای نامنظم منتشر آهسته را نشانمیداد. پساز استفاده از لورازپام، بهبود فعالیت دلتاریتمیک عمومی بدون بهبود وضعیت ذهنی حاصلشد. در پنجمینروز بستری میزان خوابآلودگی بیمار افزایشیافت و شرایط ذهنی او بدتر شد. آزمایش سیتولوژیکCSF بهدستآمده از راه پونکسیوننخاعی، نشاندهنده افزایش تعداد لنفوسیتها بههمراه نوتروفیلها، ماکروفاژها و سلولهای پلاسما بود و اثری از سلولهای بدخیم مشهود نبود. سایر نتایج آزمایشها در جدول۱ نشانداده شدهاند. عوامل بالابرنده فشارخون بهصورت درونوریدی برای کنترل فشارخون پایین استفادهشدند و از سولفات مورفین و پروپوفول نیز استفادهشد. لوله تراشه برای بیمار گذاشتهشد تا تهویه مکانیکی آغازگردد. سپس بیمار به بخش مراقبتهای ویژه منتقلشد.
روز بعد سطوح تیروتروپین، ویتامینB12، فولات، و کورتیزول خون بیمار مناسب و نتایج آزمایشهای عملکرد کبد نیز نرمال بود. نتیجه آزمایش 1,3-beta-D-glucan منفیبود. مصرف متیلپردنیزولون و آمیودارون آغاز و مصرف سوتالول متوقفشد. آمفوتریسین لیپوزومی نیز ۲روز استفادهشد. در هفتمینروز بستری، مصرف لوتیراستام (Levetiracetam) آغازشد. روزبعد سطح پپتیدناتریوتیک مغزی ۸۲۲۷پیکوگرم در میلیلیتر (با دامنه نرمال ۰ تا ۹۰۰) و سطح تروپونین نیز همچنان پایین بود. در نهمینروز بستری یک پونکسیون نخاعی دیگر انجام و CSF مربوطه آنالیزشد (جدول۱). عصر همان روز، مردمکهای چشم بیمار واکنشپذیری خود را ازدستداد. پساز مشورت با متخصص جراحی اعصاب تصویربرداری دیگری انجام شد.
CT اسکن با کنتراست اخیر بیمار نشاندهنده کمبود (Attenuation) در مادهسفید سابکورتیکال و اطراف بطن، اِفاسمان شیاری و گسترش قابلتوجه جسم پینهای بود که از آماس و ورم مغز حکایتداشت. افزایش تشدید لپتومننژیال نیز مشهود بود.
نسبتبه تزریق ایمونگلوبولین اقدامشد. در دهمینروز بستری، مردمکها قطری برابر با ۶میلیمتر داشتند و منفعل بودند. واکنشهای قرنیهای در چشمراست بیمار قویتر از چشمچپ بود. درپی تحریک پاها و دستهای بیمار، حرکت بسیار کمی در پاها مشاهدهگشته و هیچ حرکتی در بازوان وی مشاهدهنشد. مصرف مانیتول آغاز و بهطورمجدد تصویربرداری از مغز انجامشد.
CT سر بیمار بدون استفاده از ماده کنتراست انجامشد و نشاندهنده پیشرفت آماس منتشر مغزی و اِفاسمان شیار بین نیمکرهای منتشر و ایجاد مغزی میان چادرینهای نزولی بود.
پساز مشورت با خانواده بیمار، اقدامات لازم برای آسایش او انجامشد و بیمار درهمان روز وفاتیافت. کالبدشکافی نیز پساز بیمار مرگ انجامپذیرفت.

Ref
Journal Watch


ثبت نظر